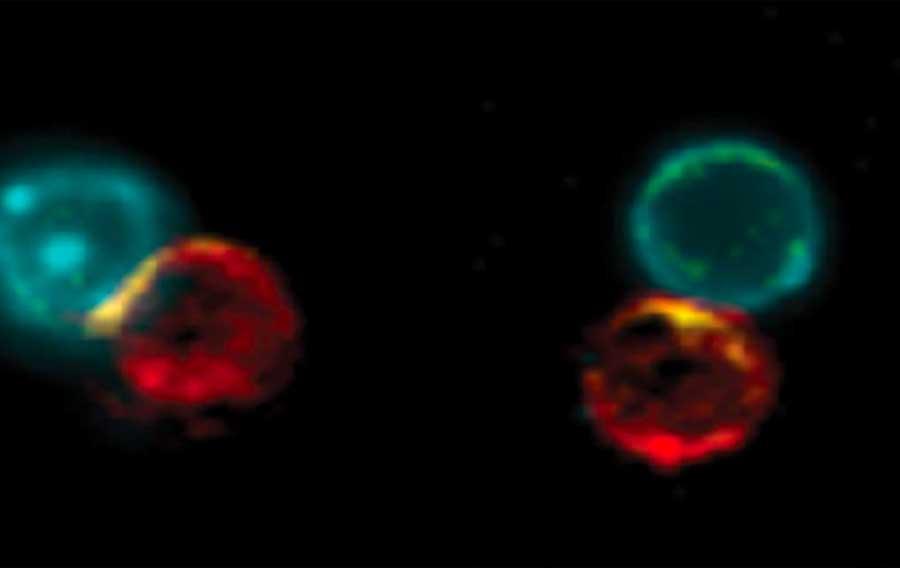
06 Mar Unis dans l’action : lorsque les cellules immunitaires unissent leurs forces, la thérapie anticancéreuse est plus efficace
Un nouveau type d’immunothérapie, basé sur la diaphonie entre différentes cellules immunitaires, pourrait ouvrir la voie à des traitements innovants du cancer et des maladies auto-immunes.
Pour gagner sur le champ de bataille, il faut une combinaison d’informations précises et de soldats déterminés. Mais lorsqu’il s’agit de lutter contre le cancer, les combattants du système immunitaire – les lymphocytes T – perdent rapidement leur capacité à tuer et s’épuisent, tandis que les cellules dendritiques, qui apportent les informations, se font rares. C’est l’une des raisons pour lesquelles la grande promesse de l’immunothérapie – une nouvelle génération de traitements qui exploitent le système immunitaire de l’organisme pour lutter contre le cancer – n’a pas été pleinement réalisée.
Dans une étude publiée dans Cell, des chercheurs du Weizmann Institute of Science présentent un nouvel anticorps qui relie les cellules T aux cellules dendritiques, créant ainsi une puissante réponse immunitaire contre les tumeurs cancéreuses. Cette recherche ouvre une nouvelle voie dans le domaine de l’immunothérapie : le développement de traitements qui relient diverses cellules du système immunitaire pour créer une équipe de combat performante capable de vaincre le cancer et d’autres maladies.

(g-d) Dr. Rony Dahan, Yuval Shapir Itai, Oren Barboy et Prof. Ido Amit
L’une des immunothérapies les plus connues utilise des anticorps qui bloquent le PD-1, un récepteur régulateur « checkpoint » présent à la surface des cellules T. Lorsque ce récepteur est exprimé dans les cellules T, une protéine répandue dans l’environnement tumoral peut s’y attacher, ce qui fait basculer les cellules T vers un état connu sous le nom d’épuisement. Les anticorps PD-1 empêchent cette protéine de s’attacher aux cellules T et de les réprimer, mais de nombreux patients atteints de cancer ne répondent pas à ce traitement ; chez beaucoup d’autres, l’efficacité n’est que de courte durée.
Pour mettre au point une immunothérapie plus efficace, les chercheurs des laboratoires du Dr Rony Dahan et du Prof. Ido Amit du Département d’Immunologie Systémique de Weizmann ont commencé par se demander pourquoi les traitements existants n’étaient pas à la hauteur. Pour répondre à cette question, ils ont prélevé des cellules T sur deux modèles murins de cancer ayant subi un traitement par l’anticorps PD-1. « En utilisant des technologies de pointe telles que le séquençage de l’ADN d’une seule cellule et des algorithmes de big data, nous avons examiné près de 130 000 cellules T, dont certaines ont répondu au traitement et d’autres non », explique le Prof. Amit. « De manière surprenante, le groupe de cellules T qui a répondu au traitement a exprimé des gènes pointant vers une interaction avec une population de rares cellules dendritiques. »
Les cellules dendritiques recueillent des informations sur l’ensemble du corps en avalant des molécules appartenant à des cellules malignes. Elles présentent ensuite leurs résultats aux cellules T, les avertissant ainsi de la croissance cancéreuse et les incitant à agir. Les anticorps PD-1 sont censés contribuer à l’activation des cellules T qui combattent les tumeurs cancéreuses, mais lorsque les chercheurs ont examiné un modèle de cancer provenant d’une souris dépourvue de cellules dendritiques, ils ont découvert que le traitement à base d’anticorps avait perdu toute son efficacité. En d’autres termes, ils ont révélé que les cellules dendritiques sont essentielles à la multiplication et à l’activation de cellules T spécifiques dans la lutte contre le cancer et qu’elles sont donc nécessaires au succès du traitement dans son ensemble.

Équipe de combat : Une cellule dendritique (à droite) et une cellule T, toutes deux provenant d’une souris atteinte d’un cancer de la peau, combinées à l’aide de l’anticorps BiCE (en jaune).
Ces résultats ont mis en évidence une faiblesse essentielle des traitements existants : le fait que la population pertinente de cellules dendritiques est très peu représentée dans la plupart des tumeurs cancéreuses et chez la plupart des patients actuellement traités avec des anticorps PD-1. Dans ces conditions, l’interaction entre ces cellules et les lymphocytes T qu’elles activent a rarement lieu. Cette compréhension a ouvert la voie à la mise au point d’un nouvel anticorps appelé BiCE (Bispecific DC-T Cell Engager), dont les deux bras ont été conçus pour relier deux types de cellules différents : L’un des bras se lie aux cellules T, inhibant le récepteur PD-1, comme le font les traitements existants ; l’autre bras recrute les cellules dendritiques de la population rare qui est vitale pour l’activation des cellules T. Le développement du nouveau traitement a été réalisé par les doctorants Yuval Shapir Itai, du laboratoire du Dr. Dahan, et Oren Barboy, du laboratoire du Prof. Amit.
Après avoir créé leur anticorps, les chercheurs ont étudié son mécanisme d’action. En utilisant des marqueurs fluorescents pour repérer l’anticorps et les cellules immunitaires de souris atteintes d’un cancer de la peau et ayant reçu le nouveau traitement, ils ont pu observer comment l’anticorps relie physiquement les cellules T aux cellules dendritiques, augmentant le nombre de ces paires cellulaires autour de la tumeur cancéreuse et dans les ganglions lymphatiques adjacents. Ils ont également découvert que les paires cellulaires créées par l’anticorps étaient actives et qu’elles déclenchaient une réponse immunitaire contre la tumeur. De plus, à la suite du traitement, les rares cellules dendritiques isolées qui étaient à proximité de la tumeur cancéreuse ont migré vers les ganglions lymphatiques et se sont connectées aux cellules T qui s’y trouvaient, afin de partager des informations et de les activer.
Nouvel espoir pour les maladies incurables
L’efficacité de ce nouveau traitement a été testée sur plusieurs modèles murins de cancer, notamment des cancers agressifs du sein, du poumon et de la peau. Le traitement par le nouvel anticorps, comparé au traitement existant, a réduit de manière significative le taux de croissance des cancers de la peau et du poumon. En revanche, les tumeurs du sein qui n’ont pas répondu au traitement existant n’ont pas non plus répondu au nouvel anticorps. Les chercheurs pensent que cela est dû au très petit nombre de cellules dendritiques actives autour de ces tumeurs. Ils ont donc essayé de combiner leur nouvel anticorps avec un traitement existant qui renforce l’activité des cellules dendritiques autour de la croissance. Ce traitement combiné s’est avéré plus efficace que les options existantes. Il a prouvé que même dans les cancers qui n’avaient pas répondu à l’immunothérapie jusqu’à présent, la synergie entre les cellules T et les cellules dendritiques actives crée une réponse immunitaire puissante contre la tumeur.

DrawImpacts. Emma Vidal
L’étape suivante de l’étude consistait à examiner si, en plus d’une puissante réponse immunitaire contre la tumeur cancéreuse primaire, le nouvel anticorps parvenait également à prévenir la réapparition de la maladie. De nombreux patients atteints d’un cancer souffrent d’une telle récidive, même après l’ablation de la tumeur primaire et le traitement de toutes les métastases connues. Le principal danger réside dans l’existence de minuscules restes de la maladie qui échappent à la détection et commencent à se développer plus tard, provoquant la réapparition de nouvelles tumeurs. Contrairement aux traitements existants, le BiCE s’est révélé efficace pour contrecarrer le développement de métastases dans les poumons après l’ablation de la tumeur primaire. Cela pourrait indiquer que l’anticorps parvient à créer une réponse immunitaire systémique contre le cancer dans l’ensemble de l’organisme et qu’après le traitement, il laisse derrière lui des cellules immunitaires qui se souviennent de la manière dont elles ont identifié le cancer et qui réagissent en conséquence.
Yeda Research and Development, qui est chargé de commercialiser la propriété intellectuelle des scientifiques de l’Institut Weizmann, a déposé une demande de brevet et travaille à la mise au point d’un traitement innovant basé sur l’anticorps développé au Weizmann. « Nous présentons une nouvelle approche qui met l’accent sur une vision systémique de l’immunothérapie », explique M. Dahan. « Au lieu d’envisager une seule voie, nous créons des anticorps qui servent de plate-forme de communication entre les cellules immunitaires que nous choisissons. Ce développement donne de l’espoir non seulement aux patients atteints de cancer, dont le système immunitaire doit être activé pour combattre la croissance, mais aussi aux personnes atteintes d’autres maladies, telles que les maladies auto-immunes, dans lesquelles les patients ont besoin d’une suppression de la réponse immunitaire contre leur propre corps. Il existe des moyens de supprimer l’ensemble du système immunitaire, mais notre nouvelle approche devrait permettre de supprimer ou d’activer une réponse immunitaire ciblée, sans les ramifications étendues et dangereuses de la suppression et de l’activation globales du système immunitaire.
La Science en Chiffres
Chez un être humain en bonne santé, les cellules dendritiques analysées dans l’étude représentent moins de 0,01 % des cellules immunitaires dans le sang et moins de 1 % des cellules immunitaires dans les différents tissus de l’organisme.


